Soigner au nord du 55e parallèle
Le réseau de la santé québécois vit actuellement de grands défis. Or ceux-ci sont difficilement comparables à ceux que connaît le Nunavik depuis des années. La Dre Geneviève Auclair en sait quelque chose. Celle qui y pratique la médecine depuis 16 ans nous parle de son quotidien et nous expose les besoins criants de cette région.

« Ici, c’est un autre espace-temps », nous résume en quelques mots la Dre Geneviève Auclair, médecin de famille permanente au Nunavik. « Lorsqu’on prend l’avion, on ne sait pas toujours si on se rendra à destination. La météo peut être au beau fixe, puis un banc de brume vient obstruer la vue et on se voit forcés d’atterrir dans le village voisin, sans savoir quand on pourra repartir. Il faut apprendre à se débrouiller », raconte celle qui a vécu ce périple plus d’une fois.
D’emblée, elle avoue que l’arrivée dans le Grand Nord peut être déroutante pour des recrues. « Certaines personnes perdent tellement de repères. Même avoir accès à de l’eau courante ou à Internet dans son logement n’est pas assuré, sans compter qu’il n’y a pas de réseau cellulaire dans la plupart des villages! »
Là-bas, le quotidien, tout comme la vie professionnelle, sont pétris d’incertitudes. « En même temps, c’est ce qui fait le charme de la région », s’empresse d’ajouter celle qui s’y rend périodiquement pour des séjours de 3 à 4 semaines. Depuis 2015, elle est aussi cheffe du Département régional de médecine générale (DRMG) du Nunavik. À ce titre, elle est responsable du recrutement pour l’ensemble de la région.
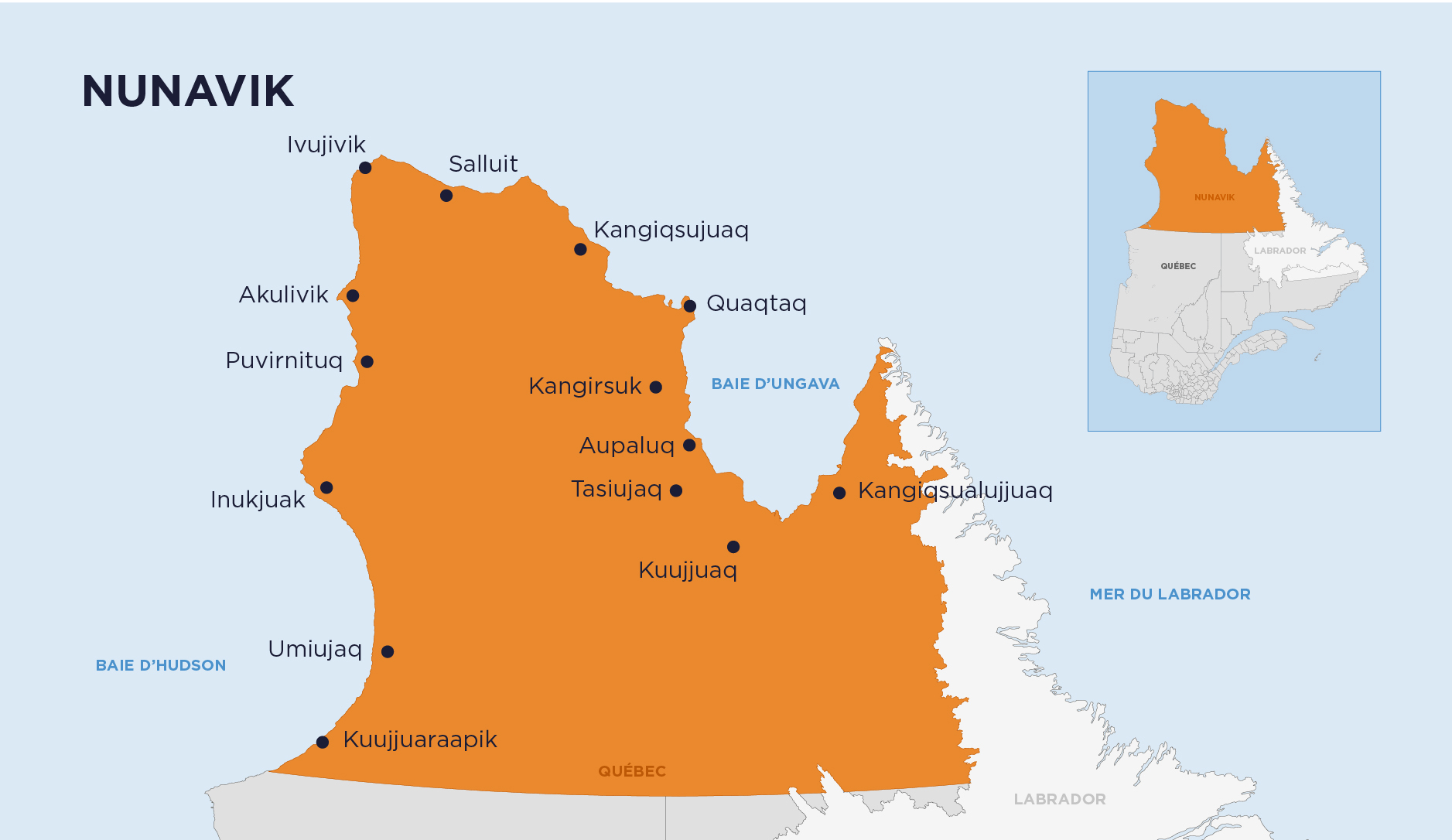
Comme la plupart de ses collègues au Nunavik, la Dre Auclair partage son temps entre le « Sud » (Montréal dans son cas) et le Grand Nord, où l’accompagnent également ses deux enfants et son conjoint. Après avoir travaillé 12 ans à Puvirnituq au Centre de Santé Inuulitsivik, un établissement qui dessert les 7 villages de la Côte d’Hudson, elle réside à Inukjuak depuis 4 ans. Tous les ans, elle passe également quelques semaines à Ivujivik, un village de 400 âmes, le plus septentrional du Québec.
Des défis particuliers au Nunavik
- La population de 14 000 habitants est répartie dans 14 villages, sur un gigantesque territoire qui n’est accessible par aucune route terrestre, seulement par voie aérienne.
- Il n’y a ni bloc opératoire 24/7, ni lits de soins intensifs, ni CT scan, ni médecins spécialistes à temps plein sur place, ni laboratoire à l’extérieur des deux hôpitaux nordiques.
- Afin d’acheminer par évacuation médicale aérienne les patients qui requièrent des soins aigus, il faut composer avec les conditions météorologiques. Les patients ne peuvent pas toujours voyager avec leurs proches.
- La pénurie de personnel soignant y est chronique.
Perpétuelle pénurie
Attirer des professionnels de la santé dans un milieu aussi unique constitue un défi, amplifié par la pénurie actuelle de main-d’œuvre qui sévit partout dans le réseau. « Les établissements font ce qu’ils peuvent. La solution à brève échéance est de nous envoyer des gens ayant de courtes disponibilités », explique la Dre Auclair. Certains viennent en renfort pour une quinzaine de jours, ce qui amène un fort taux de roulement (de 50 à 90 % selon les semaines). Or, former continuellement de nouvelles ressources exige du temps et a un impact sur l’efficacité des équipes.
De plus, le manque de personnel accroît le risque d’épuisement : « S’il manque des joueurs, ça fatigue les autres plus vite. On perpétue un cercle vicieux : on a attiré des gens qui étaient intéressés, confortables dans ce chaos du quotidien, mais ils se retrouvent seuls de garde pendant des jours, sans savoir quand des collègues arriveront en renfort. »
Pour assurer une continuité des soins et une plus grande stabilité des équipes, il faut donc miser sur la rétention. « Idéalement, il faudrait recruter des gens qui auront le coup de foudre et qui resteront quelques années. »
Besoin urgent d’infirmières
Au Nunavik, la structure des soins repose en grande partie sur l’apport d’infirmières en rôle élargi. Ces dernières doivent avoir une expérience préalable en soins aigus, que ce soit à l’urgence ou aux soins intensifs. Ces professionnelles gèrent notamment les cliniques sans rendez-vous. Un patient qui s’y présente pour une otite, une pharyngite ou une infection urinaire simple recevra son diagnostic ainsi que son traitement directement de l’infirmière (grâce à une ordonnance collective) et quittera la clinique sans devoir rencontrer un médecin. Pour des cas plus complexes, l’infirmière s’en réfère cependant au médecin, un peu comme le ferait un résident.
Selon la Dre Auclair, la pénurie d’infirmières est celle qui fait le plus de tort actuellement aux équipes, car elle crée un « effet domino ». « S’il manque d’infirmières, les médecins qui feraient normalement des soins à domicile ou de la prise en charge au bureau doivent revoir leur horaire, ou même annuler ces journées pour s’occuper du sans rendez-vous. »
Lorsque la pénurie de personnel devient trop sévère, certaines cliniques se voient obligées de fermer leurs portes, sauf pour les urgences. À ce moment, le triage des patients se fait par téléphone. « Certains patients ne prennent pas la peine d’appeler, par crainte de déranger ou parce qu’ils estiment que leur cas n’est pas urgent. Lorsqu’ils se présentent à la clinique, ce qui était simple quelques jours auparavant est devenu complexe. On doit parfois les transférer. » La trajectoire de soins des patients s’en trouve donc directement impactée. C’est sans compter les conséquences de dépistages plus tardifs, notamment pour des cancers ou pour la tuberculose, dont le nombre de cas connaît une croissance hors norme.
Faire plus avec moins
À Inukjuak, il n’y a ni hôpital, ni laboratoire. Le questionnaire et l’examen physique constituent les principaux moyens d’évaluer la gravité de l’état du patient, ce qui exige une bonne dose de jugement de la part du professionnel : « Il faut se questionner constamment : Qu’est-ce qui pourrait être le problème le plus grave de ce patient? Si une personne se présente avec une douleur thoracique, je n’ai aucun moyen de trancher s’il s’agit d’un problème cardiaque ou pas. Afin d’exclure cette hypothèse, je dois systématiquement envoyer le patient par avion à Puvirnituq pour un prélèvement sanguin. »
Sur toute la Côte d’Hudson, on ne dispose pas d’un CT scan. Pourrait-on acheter un appareil pour le territoire? Aux yeux de la Dre Auclair, l’enjeu n’est pas forcément monétaire. Une foule d’autres considérations entrent en ligne de compte, notamment l’orchestration complexe de l’envoi de l’appareil par bateau ou avion, le manque d’espace pour installer l’équipement, ou encore la formation du personnel. Jusqu’à tout récemment, la lenteur de la connexion Internet était une autre barrière. Heureusement, de plus en plus d’établissements sont aujourd’hui adéquatement connectés.
Du Nord au Sud
Lors de transferts, les patients sont normalement dirigés vers le Centre universitaire de santé McGill, avec qui la procédure est bien huilée pour des cas urgents. Toutefois, les corridors de référence sont moins évidents pour les cas subaigus (entre l’état aigu et l’état chronique). « On se rabat sur l’urgence, ce qui n’est pas toujours le meilleur canal. »
Des téléavis sont également parfois obtenus par courriel ou téléphone. « On consulte les spécialistes à distance, mais rarement en vidéoconférence, car ça demande beaucoup de coordination. » Pour la Dre Auclair, l’idéal est que les spécialistes puissent venir périodiquement au Nunavik pour comprendre comment le milieu fonctionne. Le Conseil numérique est également un outil intéressant pour communiquer avec des médecins spécialistes. Or, pour cette région, à peine une dizaine de spécialités sont accessibles via cet outil et les réponses arrivent parfois tardivement.
Vol au-dessus de la toundra
L’avion constitue le seul moyen de transport entre les 14 villages du Nunavik et vers le reste du Québec. Les vols pour évacuation médicale entre les villages durent entre 30 minutes et 2 heures 30, ce qui peut représenter une éternité lorsqu’un patient se trouve dans un état instable.
La Dre Auclair a vécu de nombreux moments marquants, dont une évacuation qu’elle n’oubliera jamais : « J’étais en début de pratique, à Puvirnituq. Notre équipe devait aller chercher un bébé très malade pour l’emmener à Kuujjuaq, là où il serait transféré vers Montréal. Durant le trajet de 5 minutes en ambulance jusqu’à l’avion, le bébé a fait un arrêt cardiorespiratoire. J’étais à l’arrière de l’ambulance à ses côtés, sans possibilité d’alerter les premiers répondants au-devant du véhicule. Arrivés sur le tarmac, lorsque ces derniers ont ouvert la porte arrière de l’ambulance, ils m’ont aperçue à quatre pattes au-dessus de la civière, en train de faire les manœuvres de réanimation, qui ont heureusement porté fruit. Nous devions ensuite effectuer un vol de 2 h 30 avec ce poupon qui demeurait dans un état très instable. Je me disais : Mais comment cet enfant survivra-t-il au trajet ? Contre toute attente, le vol vers Kuujjuaq s’est bien déroulé et le bébé s’est rendu sain et sauf jusqu’à l’Hôpital de Montréal pour enfants. J’ai souvent repensé à ce jeune patient au fil du temps. Puis l’an dernier, je l’ai revu! C’est aujourd’hui un adolescent en bonne santé », raconte-t-elle, la gorge encore nouée par l’émotion.
Le racisme systémique existe
Sur la question du racisme systémique, l’opinion de la Dre Auclair est sans équivoque : « Oui, il existe et cela a un impact sur la qualité des soins de santé. » D’ailleurs, selon une enquête régionale menée par la Santé publique auprès des Inuit du Nunavik en 2017, 42 % des répondants estimaient avoir été victimes de discrimination au cours de l’année précédente.
La Dre Auclair croit que les soins les plus culturellement sécurisants au Nunavik sont ceux fournis par les sages-femmes inuit. Elles sont au moins une douzaine à avoir été formées sur place, une formation d’ailleurs reconnue par l’Ordre des sages-femmes du Québec. Sur la Côte d’Hudson, environ 3 femmes sur 4 ont ainsi pu accoucher en présence d’une professionnelle de la santé inuk 1. « Les sages-femmes sont les leaders des soins périnataux dans notre région », affirme la médecin, qui y voit la plus belle réussite du système de santé au Nunavik.
À son avis, ce modèle serait à répliquer pour d’autres professions. « On n’a actuellement aucune infirmière inuk au sein du réseau de la santé du Nunavik, ni travailleur social inuk, ni médecin inuk. Ce sont aussi des indices de discrimination systémique, puisque le système d’éducation ne favorise pas l’accès à ces formations. »
L’absence d’un établissement d’enseignement collégial dans la région constitue certainement une barrière. De plus, même au niveau des études secondaires, l’absence de cours avancés en sciences et mathématiques restreint le champ des possibilités de carrière pour les élèves. « Disons que les facteurs favorisant la réussite ne sont pas au rendez-vous », conclut-elle avec éloquence.
Des enjeux sociaux et médicaux
Aux yeux de la Dre Auclair, les conditions de vie difficiles des habitants, qui se répercutent sur leur état de santé, découlent également du racisme systémique : « Que tous les citoyens n’aient pas accès à de l’eau courante en 2023, c’est déplorable. »
Sur 14 villages, un seul possède un aqueduc. Les 13 autres dépendent des livraisons par camions-citernes, qui récupèrent également les eaux usées. Il suffit d’un bris mécanique de camion, d’une météo inclémente ou de l’arrêt de travail d’un conducteur pour que plusieurs foyers se retrouvent privés de leur livraison d’eau potable. Résultat de cet accès limité à l’eau? Le lavage des mains est plus bref, les bains sont moins fréquents et ainsi, les infections se propagent, en l’absence de conditions d’hygiène optimales.
Le manque de logements a aussi des impacts sur la santé de la population2. Plusieurs habitations sont surpeuplées, ce qui crée un terreau fertile pour les maladies infectieuses. « On pense bien sûr à la COVID, mais il y a aussi les gastroentérites, l’influenza et la tuberculose », précise la Dre Auclair. Depuis 2012, la région affiche chaque année un niveau soutenu et alarmant de nouveaux cas de tuberculose diagnostiqués. Une tendance à la hausse est observée malheureusement en 2023, avec 59 cas déjà répertoriés en juillet3.
Faire entendre sa voix
Bien que les médias fassent régulièrement état des problèmes vécus au Nunavik et que le ministre de la Santé y soit sensibilisé, les changements significatifs se font encore attendre. « Cet été, il y avait encore parfois cinq cliniques fermées la même semaine. On n’en parle plus aux nouvelles, car ce ne sont même plus des nouvelles », déplore la Dre Auclair.
Si elle avait une demande à faire au ministère de la Santé et des Services sociaux, ce serait de ne pas appliquer les mêmes barèmes et ratios que pour les autres régions dans l’octroi d’équipement et l’attribution de ressources humaines. « Ce sera toujours plus cher, plus compliqué, et ça prendra toujours plus de personnel au Nunavik. Il ne faut pas planifier de la même façon qu’ailleurs. C’est un autre monde, une autre culture. »
La Convention de la Baie James et du Nord québécois (1975) ayant conféré à cette région un statut particulier, le Nunavik est exclu pour l’instant de la réforme envisagée dans le réseau (projet de loi no 15). La Dre Auclair constate que la région se retrouve de plus en plus en décalage avec le reste de la province. « On a encore une régie régionale, ce qui n’existe plus ailleurs. C’est de plus en plus difficile de se trouver des interlocuteurs équivalents; les paliers de nos structures ne concordent plus. » Elle craint d’ailleurs que la réforme, qui mobilisera tout le reste du réseau, fasse en sorte que le Nord soit encore oublié.
A-t-elle parfois envie de baisser les bras? « Si je voulais travailler ailleurs, ce ne sont pas les emplois qui manquent », lance-t-elle, avec un brin d’ironie. Celle qui a le Nord tatoué sur le cœur a bien l’intention de continuer à se battre pour la région et sa population.
Le CMQ au Nunavik
En mai 2023, le président du Collège des médecins du Québec était au Nunavik, une première en 175 ans d’histoire! Ce séjour s’inscrit dans une tournée des pôles en santé entreprise par le Dr Mauril Gaudreault en 2022. Sa visite de quatre jours sur le territoire lui a permis de rencontrer plusieurs membres du personnel de la santé, des gestionnaires et des usagers du réseau.
À l’issue de cette visite, le président a exprimé sa grande préoccupation à l’égard de l’accessibilité et de la qualité des soins offerts à la population du Nunavik et des conditions de pratique des équipes soignantes. « Nous allons travailler à ce que tout soit mis en œuvre afin que les ressources humaines et les équipements médicaux adéquats, réclamés depuis de nombreuses années, soient rapidement rendus disponibles en tenant compte d’autres facteurs que les simples ratios administratifs. Le statu quo ne peut plus durer », a-t-il affirmé.
Des constats et recommandations détaillés figureront dans la seconde partie du rapport du CMQ, qui sera publié au début de 2024, au terme de la tournée qui amènera le président dans l’est du Québec cet automne.

Dre Geneviève Auclair,
Médecin de famille