
Patient, expert de sa vie avec la maladie et partenaire de ses soins
Apprenez comment le patient est lui-même un soignant avec des savoirs expérientiels spécifiques.
Compte tenu de son expertise de vie avec la maladie, la patientèle est membre à part entière de l’équipe de soins. Coup d’œil sur ce partenariat qui est appelé à évoluer en fonction du contexte, de l’expérience acquise et du plan de vie de chaque patiente et patient.
Dans cette page
Contexte
Tout patient est partenaire de ses propres soins. Chaque patient est amené à se prodiguer plusieurs soins à lui-même et à prendre des décisions médicales le concernant.
Ainsi, il est lui-même un soignant avec des savoirs expérientiels spécifiques. Conséquemment, il est membre à part entière de l’équipe de soins. C’est pourquoi l’idée d’une relation soignant-soigné doit faire place à celle de soignant-soignant.
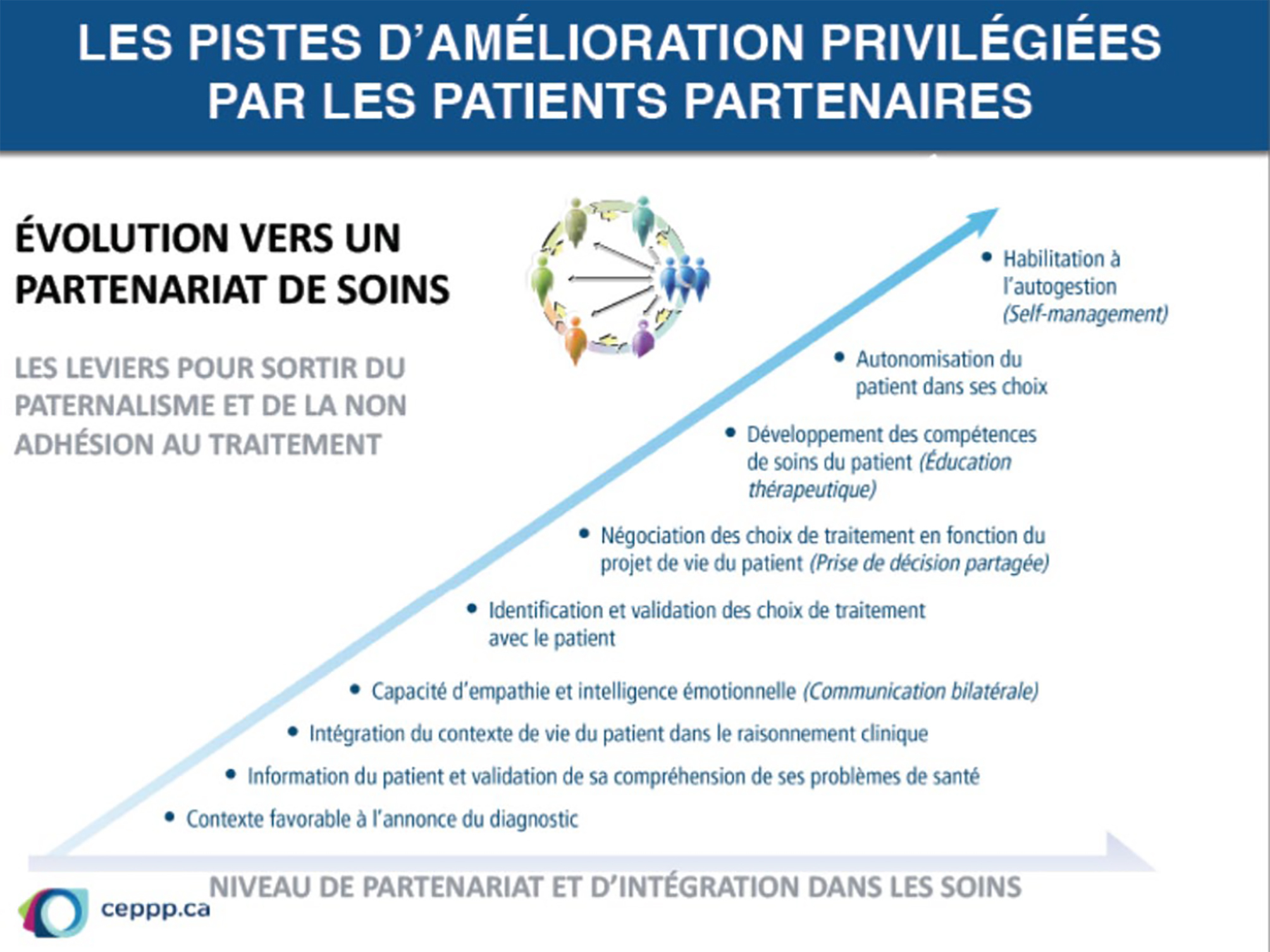
Ce partenariat de soins se traduit et évolue différemment pour chacun selon le contexte, l’expérience acquise et le plan de vie du patient (voir annexe 1). Les patients ne sont pas homogènes. En d’autres termes, chacun sera amené, au fil du temps, à développer des compétences d’autosoins et d’autogestion en fonction de ses capacités, de ses obligations et de ses désirs. Les attentes ne sont pas les mêmes pour tout le monde et chaque patient dispose d’un niveau de confort qui lui est propre dans sa prise de décision.
Par exemple, une même personne pourrait atteindre de grandes compétences d’autogestion de ses soins dans un contexte de maladie chronique donnée, et ne pas accéder à ce même niveau de partenariat lors d’un nouveau diagnostic. Et deux personnes avec le même diagnostic pourraient ne jamais rencontrer les mêmes capacités d’autogestion.
Tout patient, en collaboration ou non avec des cliniciens, oriente la vision de ses propres soins sur une base quotidienne à partir de ses préférences, de ses croyances, de ses valeurs et de son projet de vie.
C’est le cas, par exemple, lorsqu’il choisit de consulter ou non un professionnel de la santé. Il en va de même lorsqu’il choisit que cette consultation se déroule en pharmacie communautaire, en clinique, à l’urgence d’un hôpital ou encore en cabinet de médecine alternative.
Tout patient, en collaboration ou non avec des cliniciens, prend les décisions finales relatives à ses propres soins, et ce, sur une base quotidienne.
Dans les faits, tant qu’il est apte à le faire, le patient est la seule personne légalement habilité à accepter ou refuser les options de traitement qu’on lui propose. Par exemple lorsqu’il choisit de s’automédicamenter ou non en pharmacie ou encore de prendre ou non la médication prescrite.
Aussi, c’est le patient lui-même qui, au final, prend la décision d’accepter ou non la chimiothérapie ou l’opération suggérée.
S’en remettre complètement aux professionnels de la santé pour une décision donnée est aussi une forme de décision de la part du patient. Pourvu que celle-ci soit prise de façon libre et éclairée.
Toute personne, en collaboration ou non avec d’autres professionnels de la santé, prend ses décisions et adapte ses comportements en fonction des risques anticipés et de sa tolérance aux risques.
Par exemple, dans le cas d’une personne occupant un emploi précaire, le risque associé à une consultation pour une douleur au dos peut être plus élevé que celui de ne pas consulter. Le risque d’une perte d’emploi (ou de revenu) est plus élevé que le bénéfice découlant d’une consultation pour un mal de dos. Cette même personne pourrait toutefois décider de consulter pour une autre raison dont le bénéfice dépasserait le risque associé à une perte potentielle d’emploi.
En plus de lui permettre de prendre connaissance de ses droits, le présent article permet au patient de mesurer:
- L’ensemble des responsabilités potentielles qui lui incombent;
- L’étendue des décisions qu’il peut prendre dans l’orientation de ses soins;
- Sa capacité d’adaptation et d’apprentissage des enjeux qui le concernent.
Cet article permet aussi au professionnel de la santé de reconnaître :
- Sa responsabilité à soutenir l’adaptation et le développement des compétences en soins du patient;
- Le rôle essentiel et primordial que joue le patient dans sa prise de décisions de soins;
- Les choix du patient comme étant les meilleurs pour lui.
« Aucun de nous ne sait ce que nous savons ensemble. »
Dans cette page
Enjeux pour le patient dans une approche de collaboration interprofessionnelle
- Reconnaissance sine qua none : Tout patient développe une expertise unique de la vie avec la maladie et établit un partenariat collaboratif nécessaire avec son équipe de soins afin de faciliter/accompagner sa prise de décision libre et éclairée.
- Confiance et respect : Un lien de confiance et un respect mutuel doivent s’établir entre le patient et ses intervenants/partenaires par une meilleure compréhension des rôles de chacun.
- Rôle : Le patient peut jouer un rôle actif tout au long du processus de soins sans pour autant déresponsabiliser ses intervenants/partenaires.
- Responsabilités : Les responsabilités que le patient assume au quotidien et qui ne sont pas nécessairement reconnues doivent être mises en lumière.
- Pratiques/intervenants : Le patient doit prendre connaissance des différents champs de pratique médicale reconnus pouvant intervenir dans la gestion de sa santé.
- Communication intra et interprofessionnelle : Il existe des enjeux liés à la transmission d’informations entre les différents professionnels impliqués dans l’équipe de soins et le patient lui-même, puisque ce dernier fait partie intégrante de l’équipe soignante en raison de son expérience de vie avec la maladie.
- Compétences et éducation : Le patient doit reconnaître les différentes compétences nécessaires à une prise de décision libre et éclairée et disposer de l’éducation thérapeutique nécessaire à son développement en fonction de ses désirs, de ses besoins et de ses capacités.
- Qualité de vie : Il est nécessaire d’améliorer la qualité de vie du patient en fonction de sa propre définition du concept de qualité de vie.
- Système de santé : Le patient dispose de compétences pouvant être mobilisées pour contribuer à l’optimisation du système de santé tant sur le plan des soins et services, que sur celui de l’éducation et de la recherche.
Dans cette page
Activités propres au patient
- Orientation : Le patient oriente la vision de ses soins à partir de ses préférences, de ses croyances, de ses valeurs et de son projet de vie.
- Prise de décision finale : Le patient prend la décision finale relative aux soins qu’on lui offre. Il est le seul expert de sa vie avec la maladie et, tant qu’il est apte à le faire, il est la seule personne légalement habilitée à accepter ou refuser les options de traitement qu’on lui propose.
- Adaptation quotidienne au risque : Au jour le jour, le patient adapte ses comportements et ses décisions par rapport à ses soins et selon les risques qu’il anticipe.
En collaboration avec les autres membres de l’équipe, le patient procède à :
- Autoévaluation/monitoring : Il demeure vigilant quant à sa situation de santé, il l’évalue sur une base régulière et il ajuste ses actions en conséquence (accès, médication…).
- Prise de décision : Il décide de l’orientation des soins/services ainsi que des choix de traitement en collaboration avec tous les intervenants/partenaires que le patient souhaite impliquer.
- Coordination quotidienne : Il coordonne dans son quotidien (hors hospitalisation) les soins/services ainsi que les ressources matérielles, familiales et communautaires nécessaires à sa qualité de vie.
- Navigation : Il évalue et fait des choix d’accès/collaboration en fonction de sa situation et en fonction des ressources disponibles (urgence, soins ambulatoires, GMF, pharmacien, etc.).
- Autogestion et mise en priorité des soins : Il se prodigue des soins à lui-même en fonction de ses priorités et en s’assurant de recevoir l’éducation thérapeutique nécessaire au développement de ses compétences de soins.
- Transfert de connaissances : Il transfère à ses intervenants/partenaires les connaissances qu’il juge nécessaires à la réalisation de son projet de vie et joue ainsi un rôle informationnel pivot.
- Partage de connaissances : Il met à profit son expertise de la vie avec la maladie, et ce, pour tout patient pair, intervenant/partenaire ou encore organisation/institution qu’il désire soutenir dans une perspective d’amélioration de la qualité de son expérience de soins et de services.
- Sécurité de ses soins : Il prend les mesures nécessaires pour contribuer à la sécurité de ses propres soins et il collabore, en la matière, avec ses intervenants/partenaires.
Exemples de conditions pour lesquelles un patient pourrait déployer pleinement ses activités :
- Dépistage de différentes maladies;
- Gestion d’une maladie chronique voire de plusieurs maladies chroniques (multimorbidité);
- Suivi général pour le maintien de sa santé;
- Suivi de ses conditions de santé physique ou mentale pour l’amélioration de sa santé et/ou de sa qualité de vie;
- Phase aiguë de sa maladie;
- Identification du meilleur traitement à privilégier;
- Respect de son plan de vie et/ou de sa fin de vie.
Dans cette page
Exemples concrets
Les patients deviennent des experts de la vie avec leur maladie. Ils connaissent donc des éléments très spécifiques quant aux effets de leurs traitements, à leur intensité, à l’optimisation des fréquences de traitement et aux variations à y apporter. L’utilité et la mise en œuvre des connaissances développées par les patients s’illustrent par les quelques exemples suivants:
- Maladies chroniques telles que le diabète de type 1
- Autoévaluation-monitoring de l’état de santé par les prises de glycémie ou la mesure des corps cétoniques. En collaboration (ou non) avec le médecin ou l’infirmière, le cas échéant.
- Autodiagnostic de l’acidocétose en collaboration (ou non) avec le médecin ou l’infirmière, le cas échéant.
- Autoprescription de différentes doses selon différents besoins, en collaboration (ou non) avec le médecin, l’infirmière, la nutritionniste ou le pharmacien.
- Modification des doses en fonction des apports alimentaires, du niveau d’activité physique, de l’état de santé (infection, grossesse, etc.), de la consommation de boissons alcoolisées ou de la prise d’autres médicaments (corticostéroïdes, hormones, FIV, etc.).
- Autoprescription du traitement nutritionnel en collaboration (ou non) avec un nutritionniste.
- Autotraitement, en collaboration (ou non) avec le médecin ou l’infirmière, par l’injection de médicaments sous prescription médicale.
Dans cette page
NOTE : Le masculin est ici utilisé sans préjudice et seulement pour faciliter la lecture.